Патогенез эксфолиативного кератолиза
Эпидермис – верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, кожа начинает шелушиться.

Точный механизм эксфолиативного кератолиза неизвестен. Дальнейшие исследования ферментов десквамации и ингибиторов — веществ, которые подавляют или задерживают ферментативные процессы — помогут выяснить возможные генетические или приобретенные причины заболевания. К ним относятся ингибитор протеазы секреторных лейкоцитов (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
Согласно МКБ-10 (Международной классификации болезней), дерматологи обычно кодируют keratolysis exfoliativa как L26, относя это состояние к «другим эксфолиативным состояниям».
классификации эксфолиативный кератолиз не имеет. Заболевание может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании кожа может повреждаться, и присоединяется бактериальная инфекция. Она похожа на красные пятна, которые превращаются в гнойнички и пузырьков. Пузырьки легко вскрываются, на их месте образуются желтоватые чешуйчатые пластины. Это может возникать при зуде.

Диагностика эксфолиативного кератолиза
Эксфолиативный кератолиз, вероятно, распространен. Но чаще протекает бессимптомно и врачи его не наблюдают.
При осмотре наблюдаются симметричные округлые участки на ладонях и, реже, стопах. При этом воспаление на коже отсутствует.
Дальнейшие диагностические исследования обычно не требуются. Однако в более сложных случаях с подозрением на грибковое поражение может потребоваться тест на гидроокись калия (KOH).
Биопсия кожи при кератолизе показывает расщепленные и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты, оценивающие потенциальную контактную аллергию при эксфолиативном кератолизе отрицательны.
Дифференциальный диагноз проводится со следующими заболеваниями:
- Различные формы дерматита рук, включая контактный дерматит — характеризуется зудом, историей провоцирующих факторов, положительной реакцией на гормональные мази;
- Дисгидроз — сопровождается зудом, трещинами и заполненными жидкостью волдырями;
- Псориаз — выступающие над поверхностью кожи бляшки с четкими границами бордового цвета;
- Дерматофития рук — поражение ногтей на руках и ногах, положительная реакция на противогрибковые препараты, не всегда симметричные поражения;
- Простой везикулярный эпидермолизный буллез — везикулы на различных участках кожи младенца, которые появляются при трении
- Ограниченный гипокератоз рук — редкое состояние, характеризующееся центральной розовой областью тонкой кожи на ладонях или подошвах ног, резкий переход к нормальной коже по краям
- Синдром акральной чешуйчатой кожи — генетическое состояние, характеризующееся чешуйчатой кожей на протяжении всей жизни.
Лечение эксфолиативного кератолиза
Причин эксфолиативного кератолиза может быть несколько, но не всегда они очевидны. В первую очередь лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается ношением перчаток, когда это возможно.

Прием наружных гормональных препаратов не требуется, так как воспаление отсутствует.
P UVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием UvА лучей. Фототерапия при эксфолиативном кератолизе на сегодняшний день не является доказанной.
Диагностика и лечение
При осмотре у дерматолога обычно не требуется никакой дополнительной диагностики. При подозрении на грибок проводится ряд тестов, для определения типа возбудителя.
Совет! Грибковая инфекция рук, лечение которой занимает много времени, имеет свои характерные симптомы. Вначале образуется волдырь, который начинает набухать и перерастает в эрозию с белым налетом. Затем очаги поражения лопаются, растрескивая кожу и вызывая сильную боль.
Если аллергия или грибок исключаются, проводится анализ крови и мочи. Как определить псориаз? Достаточно просто: образование напоминает мозоль красного цвета, покрытую трещинами. Кожа тонкая, плотная. Для исключения патологий может применяться биопсия.
В Межпальцевая экзема характеризуется мокнущими эрозиями, больного мучает постоянный зуд и он не может избавиться от него даже при применении охлаждающих препаратов.
Лечение назначается в соответствии с диагнозом:
- Требует применения системных препаратов наружного действия: Клотримазол, Нистатин, Мирамистин (для смазывания и дезинфекции трещин), диета с ограничением сладостей.
- При аллергической природе заболевания рекомендуется исключить контакт с аллергеном и использовать антигистаминные препараты для снятия отека, зуда: Лоратадин, Эриус. Хорошо подходят мази, кремы, снимающие зуд (Фенистил-гель), глюкокортикоидные составы гормонального свойства — их применение должно происходить только под наблюдением врача, так как велик риск быстрого привыкания.
- Трещины, вызванные псориазом, особенно трудно поддаются лечению. Необходима комплексная терапия с применением салициловой кислоты, комбинированных составов с кортикоидами, мазей с солидолом, дегтем.
- Излечивается только терапевтическим воздействием на основное заболевание.
- — это кожное поражение, затрагивающее не только ладони, но и стопы. При появлении экзематозных трещин между пальцами необходимо немедленно начать лечение, иначе болезнь распространится на всю область ладоней. Терапия включает в себя защиту рук от солнечного света, использование пудры или талька (непосредственно на трещины) и обязательное применение антигистаминных препаратов. В противном случае раны будут продолжать нестерпимо чесаться и трескаться дальше. Впоследствии используются цинковые или борно-цинковые мази и растворы местного действия.
С На время трещины можно заклеить клеем БФ-6. Он защитит ранки от попадания инфекции, грязи и стянет кожу. Дерматологи советуют использовать клеи для лечения кожи, и их положительные отзывы подтверждаются лечебными свойствами. Если через 10-14 дней трещины не затянулись, то это признак инфекции или аллергических реакций.
Независимо от причины возникновения ран, соблюдайте гигиену рук и уход за руками. Для всех работ надевайте перчатки, используйте мягкий PH-нейтральный очиститель для рук и протирайте только мягкой тканью (бумага часто оставляет волокна в щелях). Также не лишним будет соблюдать диету, нормализовать суточный ритм, высыпаться, заниматься спортом и добавлять в рацион большое количество витаминов.
Патология или временный дискомфорт

Шелушение кожи рук является признаком того, что кожа недостаточно увлажнена. В диагностике этот признак называется «ксероз». Причины сухости и чешуйчатости рук не всегда являются патологическими. Часто это просто признак того, что необходимо изменить повседневные привычки. Если дискомфорт сохраняется в течение длительного времени и симптомы ухудшаются, следует обратиться к дерматологу для обследования.
Лечение сильного шелушения рук
При распространенных заболеваниях кожи на руках используются гормональные кремы и мази. В схему терапии могут входить витамины и антибиотики.

Дерматолог оценит состояние кожного покрова, определит причину и порекомендует дополнительные меры помощи:
- Реже принимать длинные горячие ванны;
- Увлажнять руки маслами;
- Избегать мыла с высоким уровнем pH;
- Использовать полотенца из натуральной ткани.

Общеукрепляющие процедуры способствуют быстрому выздоровлению. Важно нормализовать режим питания и сам рацион, повышать защитные функции организма. Этому способствуют физические упражнения, иглорефлексотерапия или массажи.
Патогенез микоза стоп
Кожа — самый большой орган человеческого тела, составляющий 15% от общей массы тела. Она выполняет множество функций, в основном это защита организма от внешних факторов физического, химического и биологического характера и от потери воды, а также участвует в терморегуляции. Кожа состоит из трех слоев: эпидермиса, дермы и подкожно-жировой клетчатки.
Эпидермис (внешний слой кожи) является основным барьером для проникновения грибков в кожу. Эпидермис представляет собой плоский, многослойный кератиновый эпителий, который сам состоит из пяти слоев и действует как барьер. Кератиноциты являются основными клетками эпидермиса. Они содержат белок кератин, который образует внешний слой кожи и придает ей упругость и эластичность. Кератиноциты постоянно отшелушиваются.
Классификация и стадии развития микоза стоп
Код по Международной классификации болезней пересмотра 10 (МКБ-10) — B35.
Классификация в зависимости от возбудителя:
- Кератомикоз (питириаз).
- Дерматофития (микроспория, поверхностная трихофития, tinea pedis, tinea corporis, tinea cruris, онихомикоз).
- Кандидоз (кандидоз кожи, ногтей).
- B35.1 — Микоз ногтей.
- B35.2 — Микоз кистей.
- B35.3 — Микоз стоп.
- B37.2 — Кандидоз кожи и ногтей.
Классификация по локализации
- Микоз кожи.
- Микоз складок.
- Микоз рук.
- Микоз стоп (чешуйчатый, гиперкератотический, интертригинозный, дисгидротический).
- Онихомикоз (дистальный, поверхностный, проксимальный).
По клинике классификация
- Высыпания проявляются в виде чешуек на межпальцевых складках III-IV стоп. Также может наблюдаться легкое шелушение на подошвах и боковых поверхностях стоп.
- Интертригинозная форма проявляется в виде гиперемии в межпальцевых складках стоп, также могут возникать волдыри, приводящие к эрозиям и трещинам. Субъективные ощущения включают зуд и жжение.
- При дисгидротической форме на коже свода и боковых поверхностей стоп появляются скопления волдырей. Чаще всего они появляются на здоровой коже, затем увеличиваются в размерах, коалесцируют и образуют более крупные многокамерные волдыри. Когда волдыри вскрываются, на них образуются эрозии.
Клиническая классификация очень полезна с практической точки зрения для определения дальнейшего лечения и наблюдения за пациентами.
Осложнения микоза стоп
- Развитие вирусных осложнений в виде бородавок из-за наличия гиперкератоза и трещин. Причиной этого является нарушение защитной функции кожи, что делает ее более уязвимой для любой инфекции, в том числе вирусной.
- Общее снижение иммунитета и нарушение микроциркуляции в нижних конечностях у пациентов с сопутствующими соматическими заболеваниями, такими как сахарный диабет и варикозное расширение вен.
- Распространение заболевания на ногти и кожу рук. Ногтевой грибок деформирует ногти и может вызвать вросшие ногти, панартрит (гнойное воспаление тканей пальцев), паронихию (воспаление околоногтевой складки) и полное отслоение ногтевой пластины.
Диагностика микоза стоп
Во время системной противогрибковой терапии рекомендуется проводить биохимический анализ крови для определения билирубина, АСТ и АЛТ в связи с необходимостью контроля функции печени и желчных путей и предотвращения возможных осложнений.
Дифференциальная диагностика микоза стоп:
- Чешуйчатая форма отличается от псориаза, экземы и кератодермии.
- Интердигитальная форма отличается от импетиго, пеленочной сыпи и кандидоза.
Лечение микоза стоп
Врач-дерматолог должен быть назначен назначаемым врачом.
- При выраженном гиперкератозе стоп предварительно проводится отшелушивающая терапия: бифоназол, 1 раз в день в течение 3-4 дней, который обладает кератолитическим действием, т.е. удаляет утолщенный слой, что подготавливает кожу и улучшает проникновение противогрибковых препаратов в дерму.
- При сильном зуде назначают антигистаминные препараты: клемастин 0,001 г дважды в день перорально в течение 10-15 дней.
- Дезинфицируйте обувь раз в месяц до полного излечения, можно использовать спрей, действующим веществом которого является ундециленамидопропилтримониум метосульфат.
- В случае поражения ногтевой пластины рекомендуется системное противогрибковое лечение одним из следующих препаратов: тербинафин, кетоконазол, итраконазол, флуконазол перорально в течение 3-4 месяцев. Это лечение должно проводиться под контролем дерматолога, так как самолечение может привести к осложнениям со стороны внутренних органов, особенно печени, желчевыводящих путей, желудка, а также к неэффективности лечения и развитию резистентности к лечению.
Если есть грибок, иммунитета у человека нет. В результате этого возникает все условия для присоединения сопутствующей бактериальной инфекции.
Влажная среда является благоприятным средой для развития грибковой инфекции на коже стоп. Для этого каждый вечер необходимо мыть стопы с мылом и вытирать бумажным полотенцем, особенное внимание уделяя пространству между пальцами.
Сухие пятна с чешуйками
Розовые, опухшие, сухие пятна на теле и голове могут быть признаком псориаза. При этой дерматологической патологии на коже появляются припухшие бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают сильный зуд и шелушение и имеют тенденцию к распространению и росту вместе.
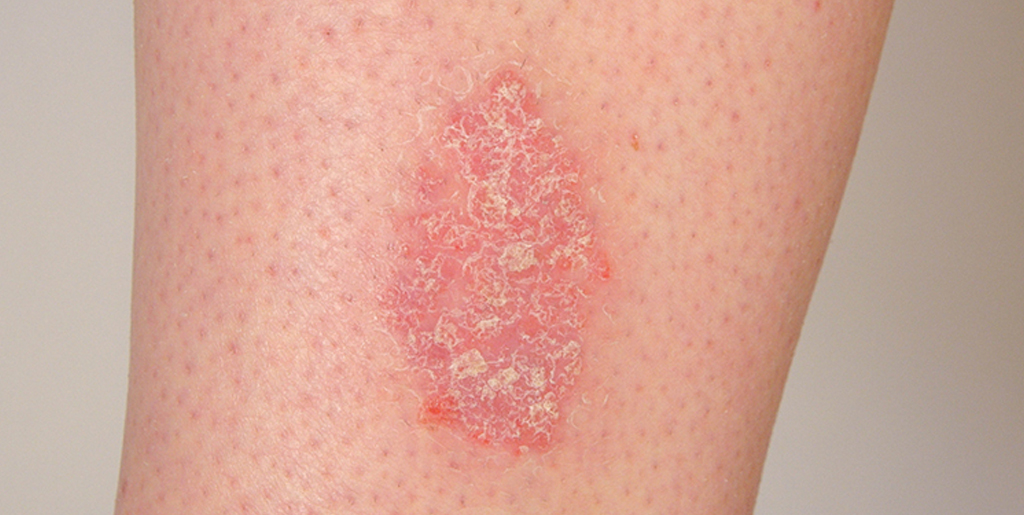
Псориаз — это хроническое аутоиммунное заболевание, при котором высыпания локализованы на локтях и коленях. Сухие розовые пятна, покрытые белыми чешуйками — это очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите на теле также могут появляться сухие пятна. Как и в случае с псориазом, они могут вызывать зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы саморегуляции кожи, включая барьерную функцию. Аллергия является пусковым механизмом атопического дерматита, но предрасположенность к этой кожной реакции является генетической.
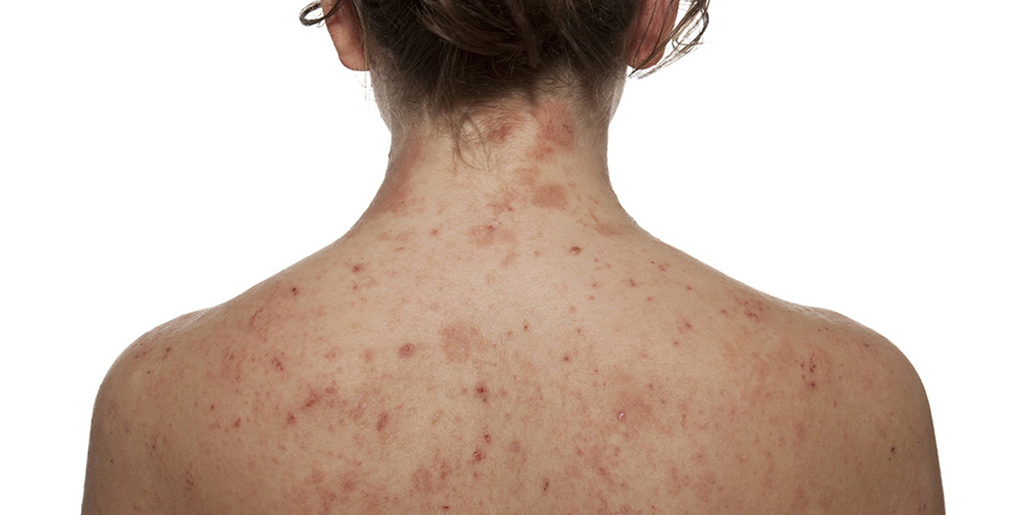
Атопический дерматит чаще всего встречается у детей. Заболевание имеет хроническое течение с обострениями, чередующимися с периодами ремиссии. Вот типичные симптомы атопического дерматита:
- Сухость кожи;
- Шелушение и покраснение век;
- Сухие, телесного цвета пятна на туловище и участках разгибания тела;
- Трещины.
Неспециалисту трудно отличить псориаз от атопического дерматита, но врач может легко провести дифференциальную диагностику. Существует несколько различий, которые могут говорить в пользу того или иного состояния. Атопический дерматит чаще всего поражает детей, тогда как псориаз может начаться в зрелом возрасте. Псориатические бляшки возвышаются над кожей, может наблюдаться шелушение. Сухие пятна при атопическом дерматите плоские. Также важно отметить типичное местоположение.
Государственный центр урологии в Москве — клиника УРОЛОГИИ имени Р. Фронштейна Первого МГМУ им И. Сеченова
Сухая экзема
Иногда белые, сухие, чешуйчатые пятна на коже ног могут быть признаком сухой экземы. Это состояние сначала вызывает сухость и стянутость кожи, затем шелушение и нестерпимый зуд, который может привести к образованию трещин. Помимо стоп, часто поражаются кисти рук, область между пальцами ног и даже лицо.
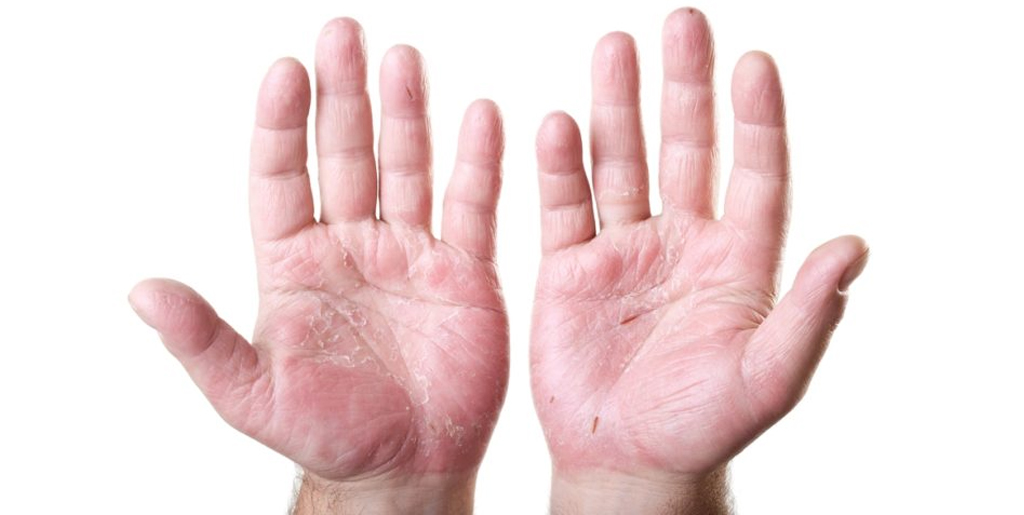
Сухая экзема может быть вызвана бактериальными и грибковыми инфекциями, аллергенами, синтетической одеждой, плохой гигиеной и другими факторами.
Как видите, сухие пятна на коже могут иметь множество различных причин. Иммунная система и аллергические реакции играют большую роль. В любом случае важно посетить дерматолога, чтобы выяснить причину появления сухих пятен.
Виды и формы заболевания
Лечение экземы пальцев зависит от стадии заболевания. Для него характерны волнообразное течение и периоды ремиссии. При сухой экземе на коже не образуются папулы с экссудативной жидкостью. Болезнь может протекать по одному из следующих вариантов:
- Острому. Симптомы появляются внезапно, быстро развивается отечность, формируются покраснения. Болезнь развивается в течение пары дней, а иногда и вовсе в считанные часы.
- Подострому. Экзема развивается не так стремительно и выражены менее ярко, нежели при острой форме. Само заболевание протекает на протяжении нескольких месяцев и только потом затихает на неопределенное время.
- Хроническому. Наиболее распространенная форма экземы, при которой рецидивы и периоды улучшения регулярно сменяют друг друга.
Как лечить экзему на пальцах рук
Комплексное лечение экземы между пальцами рук включает местную и системно-терапевтическую терапию. Он дает наиболее выраженные и быстрые результаты. В основе местного лечения в клинике «ПсорМак» лежит применение негормональной мази на натуральной основе. Ее не раздражает и практически нет противопоказаний, а еще она очень проста в лечении – один раз нанести.
Системное лечение межпальцевой экземы направлено на следующее
- Устранение аллергических реакций;
- Общее укрепление иммунной системы;
- Устранение заболеваний, способствующих развитию экземы.
Лечение продолжается даже после того, как ухудшение состояния прошло. В периоды ремиссии она направлена на предотвращение рецидива. Психотерапевт назначается для работы с пациентом, чтобы снять стресс и стабилизировать нервную систему. Это дополняется общеукрепляющими процедурами, такими как иглоукалывание и акупунктурная терапия.
Клиника PsorMac уже пролечила сотни пациентов с помощью этой запатентованной терапевтической программы. Результаты их лечения вы можете увидеть на сайте. Наш многолетний опыт позволяет нам справляться с самыми сложными клиническими случаями. Пожалуйста, воспользуйтесь нашей онлайн-формой или свяжитесь с нами по телефонам +7 (495) 150-15-14 и 8 (800) 500-49-16.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
Нажмите кнопку, которую вы видите ниже -.
Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист мог до Вас добраться. После заполнения нажмите на кнопку «Отправить».
Ждите звонка от нашего специалиста. Они ответят на все ваши вопросы и назначат дату и время вашего визита в PsorMac.
Первичный прием включает:
- Визуальный осмотр, который позволяет специалисту получить общее представление о состоянии вашей кожи и самой патологии. Сбор анамнеза — для выяснения развития болезни, условий жизни, предыдущих заболеваний, хирургических операций, травм, хронических заболеваний, аллергии, наследственности и т.д. В сочетании с общим осмотром он позволяет поставить достаточно точный диагноз и выбрать метод лечения и/или профилактики.
ЧТО БУДЕТ после прохождения первичного приема
- Вы проведете тест.
- Проведите бесплатный тест (соскобы).
- Диагностировать или уточнить диагноз заболевания.
- Дает подробные рекомендации.
- Осуществляет индивидуальный план лечения.
- Выписать рецепт на лекарство (при необходимости).
Утолщение кожи, или гиперкератоз
Информация из данного раздела не используется для самодиагностики и лечения. При болях или обострениях заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу. При каких заболеваниях возникает утолщение кожи, причины и лечение. Гиперкератоз возникает в результате избыточной инсоляции, воздействия химических веществ или частого трения. Более того, гиперкератоз может быть вызван некоторыми заболеваниями. Утолщение кожи происходит в роговом слое эпидермиса, где завершается процесс дифференцировки кератиновых клеток — клетки-носители белка. В роговом слое кератиновые клетки теряют воду и ядро, превращаются в корнеоциты. В норме корнеоциты слущиваются, за счет чего кожа обновляется. При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек замедляется. Различают приобретенный и наследственный гиперкератоз. По клиническим проявления
- Натоптыши являются распространенным видом гиперкератоза. Существует несколько типов мозолей, но все они возникают из-за утолщения кожи в местах, наиболее подверженных механическому воздействию. И это изменение кожи может быть связано с повышенной физической активностью, а также с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Экзема роговицы (тилотическая) проявляется в виде гиперкератоза ладоней и подошв. Псориаз — это аутоиммунное воспалительное заболевание, при котором на коже образуются гиперкератотические чешуйчатые бляшки.
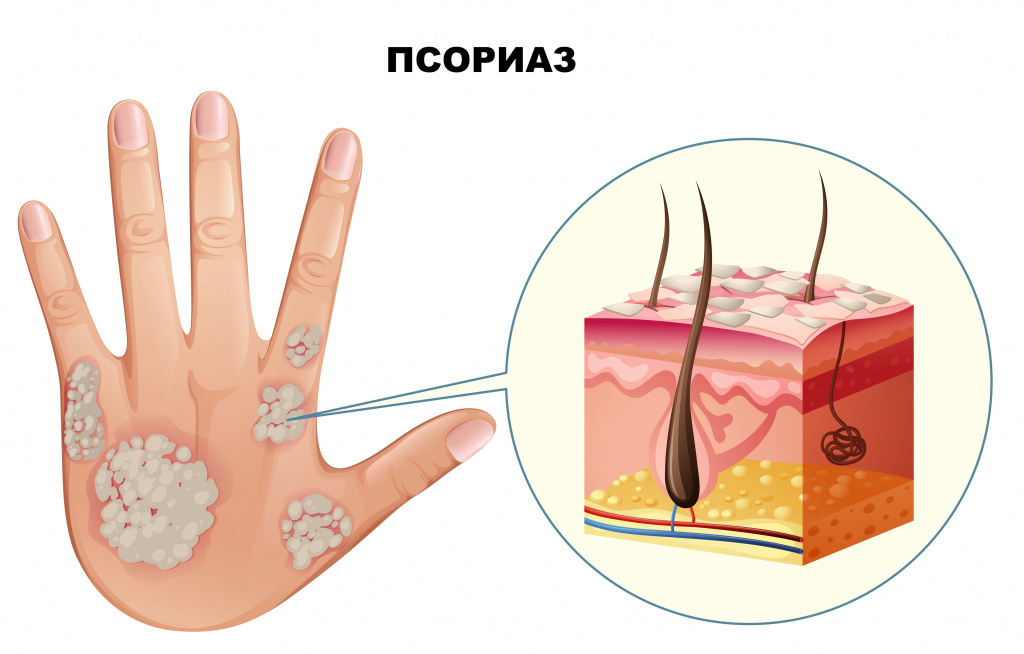

- Себорейный кератоз характеризуется небольшими коричневыми или черными пятнами, которые обычно располагаются на лице, шее, плечах и спине. Это один из самых распространенных доброкачественных раков кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется наличием фолликулярных отверстий, забитых кератинизированными эпидермальными клетками. Эпидермолитический гиперкератоз — это редкое наследственное заболевание, которое возникает вскоре после рождения. У новорожденных кожа красноватая, иногда покрыта мелкими волдырями.
Возможные причины утолщения кожиДеформация кожи может возникнуть у людей, которые пренебрегают регулярным уходом за кожей, в результате чего мертвые клетки рогового слоя накапливаются и образуют кератозы, доброкачественные опухоли. Наша кожа постоянно подвергается воздействию негативных внешних факторов, таких как хлорированная вода, моющие средства или ультрафиолетовое излучение. В результате защитный липидный слой кожи повреждается, влага начинает сильнее испаряться с поверхности кожи, а базальная клетка теряет способность к физиологическому отшелушиванию. При диабете гиперкератоз является следствием нарушения обмена веществ и снижения микроциркуляции в коже. Ношение тесной или неудобной обуви, особенно если у вас плоскостопие, врожденные дефекты стопы или ожирение, может вызвать утолщение кожи на ногах. Вирус папилломы человека способствует развитию гиперкератоза шейки матки (лейкоплакии). Гиперкератоз может быть вызван хроническими грибковыми инфекциями и опоясывающим лишаем. Считается, что недостаток витаминов A, E, D и C вызывает симптомы утолщенной и сухой кожи. Гиперкератоз часто вызывается недостатком гормона эстрогена у женщин в менопаузе. Заболевания и состояния, вызывающие гиперкератоз
- Сахарный диабет.
- Ожирение.
- Косолапость.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковые поражения кожи.
- Черепица. Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
При гиперкератозе к дерматологу обращаются чаще всего. После тщательного осмотра, сбора жалоб и выяснения медицинской истории пациента может потребоваться консультация.
Анализ крови на сахарный диабет.
Анализ крови для выявления дефицита витамина D.
25OH витамин D (25OH Vitamin D, 25(OH) D, 25Hydroxycalciferol)Синонимы: Анализ крови на витамин Д; Витамин Д; 25-гидроксивитамин D; 25-гидроксикальциферол. Холекальциферол и эргокальциферол. Vitamin D, 25-Hydroxy; 25-Hydroxycalciferol; 25-OH-D; calcidiol (25-hydroxy-vitamin D); calcifidiol (25-hydroxy-vitamin D); 25(OH)D, Cholecalciferol Metabolite, Vitamin D.
Если диагноз поставить трудно или есть подозрение на рак, проводится биопсия поражения кожи и гистологическое исследование образца биопсии.
Цитология кожи проводится в тех случаях, когда биопсия тканей и гистологическое исследование невозможны или нежелательны (например, при подозрении на меланому).
Пункционное исследование кожиРак молочной железы. Рак молочной железы занимает первое место в структуре онкологической заболеваемости женского населения Российской Федерации, составляя около 18% и оказывая наибольшее влияние на сокращение продолжительности жизни женщин. На сегодняшний день основное внимание уделяется.
Что делать с гиперкератозомВо многих случаях гиперкератоз легче предотвратить, чем лечить. Носите удобную обувь, регулярно ходите босиком по массажному коврику, если у вас плоскостопие. Не переусердствуйте с педикюром: чрезмерное удаление огрубевшей кожи может привести к ее дальнейшему утолщению. Избегайте ходить босиком в спортзалах, раздевалках и бассейнах, чтобы избежать грибковых инфекций. Если у вас хроническая экзема, важно избегать сухого воздуха, раздражающих моющих средств, ароматизированных кремов и длительного воздействия холода или жары. В теплые месяцы и на больших высотах на открытые участки тела и лица следует наносить солнцезащитный крем с SPF не менее 30. Лечение гиперкератоза Если вы страдаете от чрезмерного гиперкератоза в результате неправильного ухода за кожей, эстетист может помочь вам вылечить эту проблему. Препараты, содержащие ретиноиды, часто используются для лечения сильного гиперкератоза кожи. Гиперкератоз кожи также лечится кремами, содержащими активную форму витамина D. Средство наносится непосредственно на пораженный участок. Результат лечения обычно виден через две недели. Местные средства, используемые для лечения гиперкератоза, могут включать :
- Салициловая кислота, которая разрушает кератин и смягчает роговой слой кожи;
- Мочевина, которая увлажняет кожу и смягчает пораженный участок;
- Альфа-гидроксикислота, которая отшелушивает кожу и удаляет кератиновые чешуйки;
- Третиноин, который стимулирует отшелушивание слишком толстой и грубой кожи;
- Кортикостероиды, для лечения псориаза, экземы и дерматита.
Лечение псориаза зависит от тяжести заболевания. В легких и умеренных случаях могут быть назначены препараты местного действия. В тяжелых случаях необходимы системные препараты и световая терапия.